Plus gros centre hospitalier universitaire de France avec ses 39 hôpitaux et près de 100 000 collaborateurs, non épargné par une équation budgétaire impossible donnant lieu à des crises sociales à tous les étages, l’AP-HP (Assistance publique des hôpitaux de Paris) a lancé une réforme pour fédéraliser son fonctionnement autour de quelques gros GHU (groupements hospitalo-universitaires). Dans le même temps, les pôles, lancés à l’aube des années 2010, disparaissent au profit de départements médico-universitaires (DMU). Une restructuration qui, sans moyens supplémentaires, risque de ne pas résoudre le malaise des soignants. En témoigne la tribune signée ce mercredi 13 novembre par la majorité des directeurs de ces nouveaux DMU et la participation massive de l’AP-HP attendue ce jeudi 14 novembre à l’occasion de la manifestation pour l’hôpital public. Explications.
En termes d’organisation, l’enjeu de la réforme de l’AP-HP est d’aller vers un fonctionnement plus fédéral parallèle à un regroupement des hôpitaux en quatre grosses entités. « La singularité de l’AP-HP tient au fait qu’elle regroupe 10 % des lits d’hospitalisation en France dans un seul établissement, tout en représentant 40 % de la recherche médicale », indiquait Martin Hirsch, lors de cette audition de 2018 au Sénat. 39 hôpitaux, près de 100 000 collaborateurs, 21 000 lits, 8,3 millions de patients par an, sept milliards d’euros de budget… Un « établissement hors-norme », résume la Cour des comptes.
A terme: quatre établissements
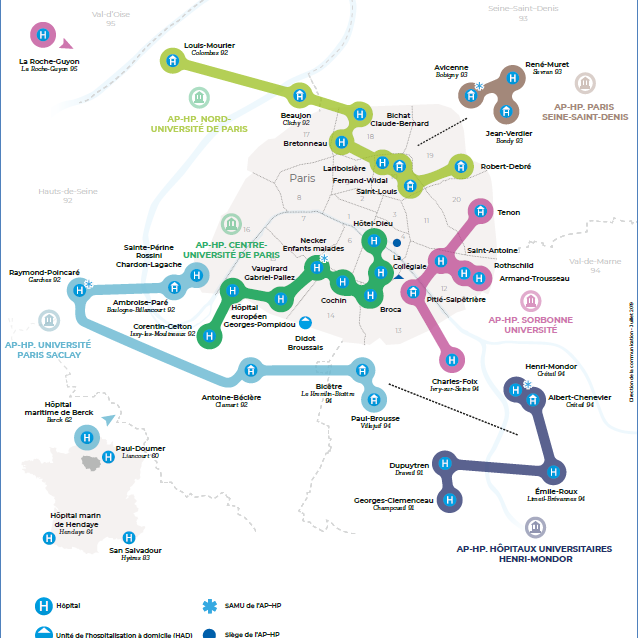
Concrètement, la nouvelle AP-HP prévoit de passer de 12 Groupes hospitalo-universitaires (qui regroupent actuellement les 39 hôpitaux) à 4. Le statut juridique de ces GHU est encore en débat mais ils devraient chacun disposer du statut d’établissement hospitalier à part entière. Ces quatre groupes ont été annoncés dès juillet 2019. Deux GHU existants n’ont pas été regroupés mais sont déjà « associés » à l’un des quatre nouveaux groupes, selon les termes de l’AP-HP. (Voir détail dans l’encadré ci-dessous). Ces nouveaux GHU comprendront chacun, une direction, une Commission médicale d’établissement (CME) qui représente la communauté médicale, et un Comité technique d’établissement (CTE), l’instance représentative des fonctionnaires relevant de la fonction publique hospitalière. « Ils disposeront de plus d’autonomie, pour mieux adapter les organisations de soins, de recherche et d’enseignement aux besoins de leur territoire », indique l’AP-HP.
Les quatre futurs GHU
AP-HP Centre – Université de Paris
– hôpital Corentin Celton
– hôpital européen Georges Pompidou
– hôpital Vaugirard Gabriel Pallez
– hôpital universitaire Necker-enfants malades
– hôpital Hôtel Dieu
– hôpital La collégiale – hôpital Broca
– hôpital Cochin
AP-HP Sorbonne Université
– hôpital Tenon
– hôpital Saint-Antoine
– hôpital Rothschild
– hôpital Armand Trousseau
– hôpital universitaire Pitié-Salpêtrière
– hôpital Charles Foix
AP-HP Nord – Université de Paris
– hôpital Louis Mourier
– hôpital Beaujon
– hôpital Bichat Claude Bernard
– hôpital Bretonneau
– hôpital Lariboisière
– hôpital Fernand Widal
– hôpital Saint louis
– hôpital universitaire Robert Debré
GHU associé : Paris Seine-Saint-Denis (hôpital Avicenne, hôpital René Muret et hôpital Jean Verdier)
AP-HP Université Paris Saclay
– hôpital Sainte Périne
– hôpital Ambroise Paré
– hôpital Raymond Poincaré
– hôpital Antoine Béclère
– hôpital Bicêtre
– hôpital Paul Brousse
– hôpital maritime de Berck-sur-Mer
GHU associé : Henri Mondor (hôpital Georges Clémenceau, hôpital Emile Roux, hôpital Dupuytren, hôpital Henri Mondor et hôpital Albert Chenevier)

A chaque GHU son université
Ce mouvement de fusion hospitalière s’inscrit en parallèle de celui des universitaires et à chaque nouveau GHU correspondra une université cible. Les étudiants des facs de Diderot et Descartes, qui fusionneront début 2020 pour devenir l’université de Paris, dépendront des GHU Centre et Nord et seront rejoints à terme par les étudiants du groupe Paris Seine-Saint-Denis, de l’université de Saint-Denis.
La faculté de médecine de Sorbonne Université, anciennement connue sous le nom de Pierre et Marie Curie (UPMC), fonctionnera avec le GHU Sorbonne-Université. Enfin, le GHU Paris-Saclay englobera les étudiants de l’université Paris-Sud, et à terme, ceux de l’Université Paris Est Créteil (UPEC). Les trois GHU de Paris intra-muros représentent chacun un quart des effectifs universitaires de l’AP-HP.
Exit l’organisation en pôles, place aux départements médico-universitaires
En parallèle du regroupement de l’institution en quelques gros GHU, la réforme de l’AP-HP passe aussi par la suppression des 110 pôles médico-universitaires, qui avaient été formés dans le cadre de la réforme de la gouvernance des hôpitaux de 2009. Il est prévu de les remplacer par quelques 75 départements médico-universitaires (DMU). « Le ressenti de l’expérience de 10 ans d’organisation en pôles est mitigé avec certains pôles perçus comme fonctionnant et d’autres moins. Insuffisance de délégation de gestion pour la majorité des chefs de pôles, effet démotivant de l’organisation en pôle pour beaucoup de chefs de services », note le groupe de travail sur les DMU de l’AP-HP dans une synthèse de ses travaux, tout en regrettant qu’un bilan complet de cette expérimentation n’ait pas été mené à bien.
Pour rappel du contexte, l’unité principale d’un établissement hospitalier est le service. L’AP-HP en compte environ 700 au sein de sa quarantaine d’hôpitaux. L’enjeu des DMU est de constituer des unités intermédiaires entre les services et les GH, et de donner plus d’autonomie aux premiers. Ils regroupent ainsi plusieurs services dans une logique de filières de soins et de recherche. Le groupe de travail de l’AP-HP sur les DMU préconise qu’il n’y en ait pas plus de 20 par GH.
A l’hôpital Mondor, l’un des deux GHU qui n’est pour l’instant qu’associé à Saclay, et qui compte 11 pôles, ce-sont huit DMU qui devraient voir le jour. Si certains périmètres restent identiques, comme la psychiatrie, le DMU médecine englobe plusieurs ex-pôles, médecine interne mais aussi cardiologie, une partie de la gériatrie, la neurologie et rhumatologie… Un méga DMU re-divisé en trois axes avec trois adjoints.
Partenariats avec les hôpitaux hors AP-HP
Principale institution hospitalière de la région et seul CHU (Centre hospitalo-universitaire), l’AP-HP n’est pas non plus le seul opérateur hospitalier, même s’il compte à lui seul 12 000 lits en médecine-chirurgie-obsétrique (MCO). En Île de France. 50 autres hôpitaux publics comptent pour leur part 4500 lits en MCO (chiffres ARS, Agence régionale de santé). Ces derniers sont désormais regroupés en 15 Groupement hospitaliers de territoire (GHT), suite à la loi de modernisation des systèmes de santé en 2016 pour organiser les parcours de soin des patients sur chaque territoire et travailler aux mutualisations sur les technologies hospitalières ou le recrutement (recours au temps médical partagé entre les établissements). L’AP-HP est associée, via ses divers établissements, à chaque GHT, et l’ensemble des DMU doivent aussi constituer le maillage entre les services de l’AP-HP et ceux des autres hôpitaux. Pour reprendre l’exemple du GHU Mondor, le DMU Impact (innovation en santé mentale, psychiatrie et addictologie du Grand Paris Sud) prévoit de travailler avec les hôpitaux du Grand-Paris Sud (CHIC, CHIV, Bicêtre, Paul-Brousse, Orsay, Versailles). « Nous voulons partager des compétences, par exemple en créant un département de psychiatrie de liaison (Mondor, Chenevier, CHIC, Bicêtre) ou en homogénéisant les dispositifs de soins partagés (DSP du Val-de-Marne, DSP des Yvelines) pour renforcer les liens entre psychiatrie et médecine générale ou en développant des filières de soins spécialisés », détaille la professeur Marion Leboyer dans la revue interne de l’hôpital consacrée à ce sujet.
Restructuration immobilière
Dans les murs, cette réforme s’accompagne d’une vaste restructuration immobilière comprenant la vente de certains murs, comme l’emblématique Hôtel Dieu ou le siège de l’Ap-HP mais aussi des gros projets de rénovation comme à Lariboisière, de reconstruction comme Raymond Poincaré sur le site d’Ambroise Paré ou encore de construction comme le super-hôpital à Saint-Ouen budgété à lui-seul 1 milliard d’euros pour regrouper Bichat et Beaujon, ainsi qu’un campus universitaire. De quoi inquiéter les syndicats. « Investir plus d’un milliard dans un hôpital en investissement alors que l’AP est déjà en difficulté financière, cela veut dire que les autres hôpitaux de l’AP vont devoir se serrer la ceinture », calcule Christophe Prudhomme, médecin urgentiste et porte-parole de la CGT AP-HP.
Au final: faire plus avec moins de moyens
Alors que dans les services, les restrictions de personnel ajoutées à la difficulté de recruter dans certaines spécialités et de motiver des agents sur les genoux et peu payés, génèrent crise sur crise, celle des urgences s’étant particulièrement illustrée cette année, l’objectif de réduction de la dette reste en haut de la feuille de route.
Après avoir atteint 175 millions d’euros en 2017 (sur un budget de 7 milliards d’euro), le déficit de l’institution parisienne s’est fortement réduit à 121 millions d’euros en 2018 mais les comptes restent dans le rouge. « Par sa taille, l’AP-HP a subi de façon amplifiée l’effet de ciseau du financement de l’hôpital en 2017, qui s’est traduit par près de 200 millions d’euros de déficit« , reconnaissait fin 2018 Alain Milon, président de la Commission des affaires sociales du Sénat à l’occasion d’une audition du directeur de l’AP-HP, Martin Hirsch, sur la situation du centre. Un effet de ciseaux entre d’une part la hausse inéluctable des charges de personnel (même sans embauche supplémentaire) et des équipements pour se maintenir aux normes, d’autre part l’évolution corsetée des tarifs des actes, source de revenus des hôpitaux depuis la réforme de la T2A (Tarification à l’acte). Si l’AP-HP a réussi à diminuer son déficit en 2017, l’hôpital reste sur la crête, et en plus de la revente d’une partie de son patrimoine immobilier, l’institution continue de serrer ses budgets de fonctionnement.
Parmi les enjeux de ces regroupements à venir, la mutualisation des fonctions support est ainsi naturellement attendue pour gagner en marge de maneuvre et la couleur a déjà été annoncée concernant la non augmentation des charges de personnel jusqu’en 2023. Alors que l’hôpital craque de partout, cette perspective noircit considérablement l’horizon. « 800 à 1000 suppressions d’emplois par an sont prévues jusqu’en 2022 », fait valoir Christophe Prudhomme. L’institution évoque quant à elle « un plan de retour à l’équilibre pour stabiliser la masse salariale ». « Nous on préfère appeler ça un plan de réduction des effectifs », traduit l’urgentiste.

« On sait pertinemment qu’il va y avoir des fermetures car dans l’organisation en supra groupes hospitaliers, il y aura des doublons de services », déplore-t-on à Sud Santé Solidaires, deuxième syndicat de l’AP-HP après la CGT. « Là où on veut recentrer le soin en lien avec la population, on l’excentre. Avec ces supra-GH, on n’aura plus de référence de proximité », estime le syndicat. « Sous couvert de soi-disant restructurations, il s’agit bien de la fermeture d’établissements avec des projets substitutifs qui se traduisent par une réduction drastique de l’offre de soins », dénonce la CGT.
Plus d’ambulatoire, moins de lits
Parmi les leviers pour alléger les coûts : la diminution des lits avec d’une part le virage vers l’ambulatoire et d’autre part le transfert d’un certain nombre de patients en soins de longue durée gériatrique vers le médico-social, c’est à dire en Ehpad (Etablissements de soins pour personnes âgées).
Lors de l’annonce de ses mesures pour la refondation des urgences, la ministre de la Santé, Agnès Buzyn, a assumé ne pas vouloir rouvrir de lits dans un premier temps, pour se concentrer sur le développement de l’ambulatoire. « Rien n’est plus prédictible que les besoins en lits non programmés », a-t-elle fait valoir, en marquant une volonté de « mieux optimiser les places déjà disponibles », notamment avec la généralisation de beds managers et des logiciels de gestion.
« Le plan de suppression des lits, c’est un plan de réduction de l’activité, de suppression d’emplois. Un lit, ça équivaut à peu près à deux emplois. En gériatrie, on va supprimer 40% des lits long séjour », dénonce Christophe Prudhomme. Impossible cependant de chiffrer précisément le nombre de suppressions de lits, d’après Sud Solidaires. « Les gouvernances viennent de se mettre en place depuis le premier juillet, avec des projets pour chaque groupe. Mais on sait pertinemment qu’il va y avoir des fermetures sèches, et d’autres au profit de l’ambulatoire. »
La direction de l’AP-HP motive cette transformation en prenant pour exemple l’hôpital de la Pitié Salpétrière, où a été constaté que « 25 % des patients un jour donné pourraient dormir ailleurs qu’à l’hôpital ». D’où l’expérimentation d’hôtels hospitaliers, censés permettre de passer la nuit à ceux qui n’ont pas besoin d’hospitalisation, mais qui doivent rester à proximité de l’hôpital. « Sauf qu’un hôtel hospitalier, ce n’est pas un hôpital. Vous le payez de votre poche, et il n’y a pas de personnel médical. C’est juste un hôtel », résume Christophe Prudhomme. « Les nuitées ne sont que rarement prises en charge par la Sécurité sociale: ce sont les complémentaires santé des patients, ou les patients eux-mêmes qui paient », écrit Frédéric Pierru, sociologue et co-auteur de « La Casse du siècle. A propos des réformes de l’hôpital public ». Trois établissements de l’AP-HP doivent expérimenter dispositif: Robert Debré, Necker, et Bichat.
Le cri d’alarme des médecins
Alors que les crises s’accumulent dans les services, avec cette année notamment la longue grève des urgences, les blouses blanches se sont associées au mouvement des professions paramédicales, lançant même début octobre une grève des codages, manière de faire passer le message en tapant là où ça fait mal… non pas aux patients mais au budget. Concrètement, il s’agit de l’arrêt de la transmission des informations sur les soins à facturer à l’Assurance maladie. « S’attaquer au codage, c’est symbolique, c’est aussi s’attaquer à la T2A [NDLR: la tarification à l’acte. C’est le système de rémunération de l’hôpital mis en place depuis 2007, qui facture en fonction des soins effectués par un établissement hospitalier]« , éclaire Anne Gervais, gastro-entérologue à Bichat, membre de la Commission médicale d’établissement et tête de file du collectif inter-hôpital. « Dès qu’on aura eu satisfaction, les hôpitaux rattraperont le codage. C’est plus de la rétention que de la grève. C’est le moindre mal. »
“On n’arrive à un point de rupture où les hôpitaux n’arrivent plus à se financer”, explique Salvatore, technicien à l’hôpital Saint-Louis. On nous impose de faire des choix. Dans les labos, on va privilégier certaines recherches à d’autres. Dans d’autres services, on va avoir des reports de soin ou d’opérations. Il y a également très peu d’infirmières pour s’occuper des patients, qui en souffrent”.
La goutte d’eau qui a fait déborder le vase: la présentation du Projet de loi de financement de la sécurité sociale (PLFSS), prévoyant un Ondam (Objectif national des dépenses d’assurance maladie) à 2,1%.« Pour être effectif et à coût constant, il nous faudrait 4% d’évolution positive chaque année », note Anne Gervais. « Une augmentation du budget de la santé à 2,1%, c’est vraiment plus possible, on a déjà fait des milliards et des milliards d’économies. On a des lits de fermés, y compris dans des services de réanimation et de greffe. Ça ne va plus du tout! »
Le collectif s’est articulé autour de quatre revendications, à commencer par la revalorisation du personnel paramédical. « Aujourd’hui, il y a 400 postes d’infirmières qui sont disponibles à l’AP, mais on trouve pas de candidat. Parce que les conditions de travail sont catastrophiques, que les rémunérations ne sont pas suffisantes rapportées au prix de la vie à Paris. Les gens préfèrent aller voir ailleurs », chiffre Christophe Prudhomme. « Dans ma promo, plein de gens ont arrêté. On est quand même beaucoup à continuer pour valider notre niveau licence, mais pour faire autre chose par la suite. Après mon master, j’espère retourner en médecine », confie une infirmière étudiante. Le collectif souhaite également s’émanciper de la T2A, des lits et des effectifs supplémentaires, et « une gouvernance qui soit respectueuse des soignés et des soignants ».
Ce mercredi 13 novembre, à la veille de la manifestation pour l’hôpital public de ce jeudi 14 novembre, ce-sont pas moins de 70 directeurs des nouveaux DMU de l’AP-HP, soit la majorité d’entre eux, qui ont signé une tribune dans Le Monde pour porter ces mêmes revendications.
« Les chirurgiens ne peuvent plus opérer faute d’accès au bloc opératoire, et sont de plus en plus nombreux à rejoindre des structures privées. Une disparité des salaires de base et du tarif des gardes (pour assurer la continuité de service toute l’année), de praticiens hospitaliers (PH) entre le public et le privé : jusqu’à trois fois plus dans les établissements privés. La fuite des médecins des hôpitaux universitaires met en péril la formation de toute la profession et, au-delà, le niveau de la santé en France », alertent les 70 directeurs de DMU qui réclament une révision à la hausse de l’Ondam, une revalorisation des salaires des personnels paramédicaux, infirmiers en premier lieu, et des médecins, une amélioration de l’attractivité des métiers en facilitant les conditions de vie des soignants (accès aux logements à proximité des lieux d’exercice des agents, places en crèche) et une refonte complète du mode de financement et de la place de l’hôpital public dans notre système de santé. Voir la tribune.



Pas encore de commentaires.